با در نظر گرفتن پتانسیل بروز اختلال بلع یا دیسفاژی در بیمارانی که به علت ابتلا به کووید ۱۹ یا کرونا لوله گذاری و تراکیوستومی شده اند یا ونتیلاتور دارند، آسیب شناس گفتاری باید درکی عمیق از این مداخلات پزشکی داشته و بداند چگونه این عوامل بر روی آناتومی و فیزیولوژی تاثیر می گذارند.
در حالی که جمعیت بیمارانی که تراکیوستومی دارند هر سال رو به افزایش است و پیشرفت علم و مداخلات پزشکی برای افزایش طول عمر بیماران هم زیاد شده، امسال به علت وجود پاندمی کووید ۱۹ تعداد این بیماران به شکل چشمگیری در مقایسه با سال های قبل گسترش یافته است.
در سال ۲۰۰۸ تخمین زده شد که تا سال ۲۰۲۰ بیش از ۶۰۰ هزار بیمار نیازمند ونتیلاتور خواهند بود. آن زمان نمی دانستند که در سال ۲۰۲۰ پاندمی ای این چنین، شکل مراقبت های پزشکی را تغییر می دهد.
پیش بینی شده که در سال ۲۰۲۰ ، ۹۶۵ هزار نفر به علت کووید ۱۹ به ونتیلاتور نیاز پیدا کنند. با در نظر گرفتن این دو پیش بینی با هم به این نتیجه می رسیم که تعداد بیمارانی که به این دستگاه نیاز پیدا خواهند کرد بسیار بیش تر خواهد بود.
به علت بروز این پاندمی جدید، جمعیت بیمارانی که نیاز به تراکیوستومی پیدا خواهند کرد بیش تر میشود و متعاقبا دیسفاژی هم افزایش می یابد.
تحقیقات نشان داده اند ۴۵ تا ۸۶ درصد از بیماران با تراکیستومی نفس می کشند به همین دلیل آسیب شناس گفتاری تمام مهارت خود را برای کار و مدیریت اختلال بلع به کار می برد چون این متخصصان نقشی محوری در ارزیابی اختلال بلع و نقشی مهم در مراقبت از بیمارانی دارند که لوله گذاری و تراکئوستومی روی آنها انجام شده است.
کرونا یا کووید ۱۹
با در نظر گرفتن این موضوع که کرونا یا کووید ۱۹ در سرتاسر دنیا به پاندمی ای فراگیر تبدیل شده، درک ماهیت این بیماری و تاثیر آن روی بلع بسیار مهم است.
کووید ۱۹ بیماری است که توسط سارس – کوو- ۲ ایجاد شده است. در حالی که ۸۱ درصد از آن هایی که کووید ۱۹ دارند به نوع خفیف و کم خطر آن مبتلا می شوند.
۱۴ درصد از این بیماران نوع شدید و ۵ درصد وضعیتی بحرانی دارند و به بستری شدن در بیمارستان نیاز پیدا خواهند کرد.
با در نظر گرفتن تمام بیماران کووید ۱۹ ، ۱۳ تا ۱۷ درصد سندروم حاد تنفسی را تجربه می کنند اما اکثراً به نوع خفیف بیماری مبتلا شده و در خانه درمان می شوند.
۲۰ تا ۴۲ درصد از آن هایی که دچار سندروم حاد تنفسی شده اند بستری شده و ۶۷ تا ۸۵ درصد به icu فرستاده خواهند شد.
در میان تمام بیمارانی که نوع شدید را تجربه می کنند ۵ تا ۸ روز طول میکشد تا با تنگی نفس مواجه شوند و برای آن هایی که سندروم حاد تنفسی دارند این زمان ۸ تا ۱۲ روز است.
وقتی شدت بیماری به سمت سندروم حاد تنفسی می رود، این سطح از بیماری نیازمند لوله گذاری و احتمالاً تراکیوستومی خواهد بود.
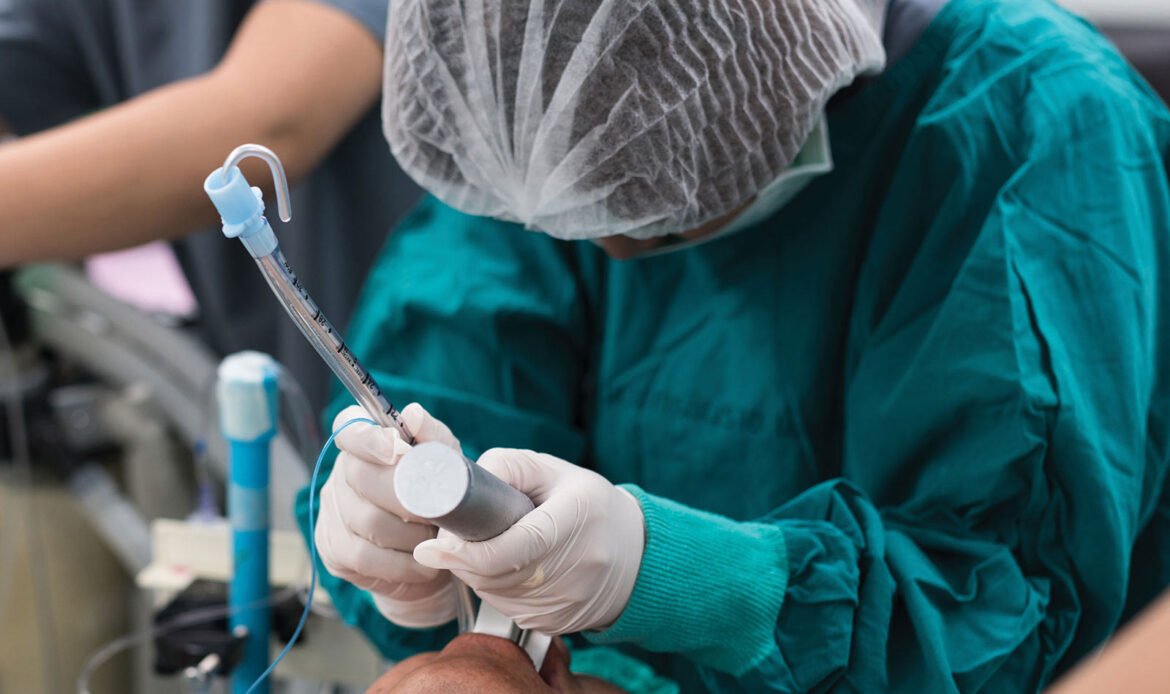
لوله گذاری
پروسه لوله گذاری شامل عبور لوله از درون دهان یا بینی به سمت نای تا ورود به مسیرهای تنفسی تحتانی است.
این لوله از میان حنجره عبور کرده و و برای مدتی طولانی آن جا باقی خواهد ماند.
لوله گذاری به علت عدم تنفس انجام می شود که همان ناتوانی ریه ها در انتقال اکسیژن دریافتی و انتقال آن به خون و پس دادن دی اکسید کربن با بازدم است.
عدم تنفس به عنوان داشتن ۲pao کم تر از ۶۰ در اتاق هوا ( فشار اکسیژن در خون که نشان می دهد اکسیژن چطور از سمت ریه ها به خون منتقل می شود) یا ۲pco کمتر از ۵۰ با PH کم تر از ۷.۳۵ قطع تنفس در نظر گرفته می شود و علل مختلفی دارد.
در بیماران دارای ویروس کرونا نیاز به اکسیژن طی چند ساعت افزایش چشمگیری پیدا می کند. اگر به نظر می رسد بیمار برای تنفس تقلا می کند و وضعیت ذهنی اش رو به افول است لوله گذاری انجام می شود.
لوله گذاری قبلاً به عنوان روند عادی در بیمارستان در نظر گرفته می شد. با شروع بیماری کرونا این کار مداخله پزشکی بسیار مهمی به حساب آمده و سبب نجات زندگی برخی بیماران خواهد شد.
اگر بیمار بین ۳ تا ۲۱ روز لوله گذاری را تحمل کند و باز هم به آن نیاز داشته باشد، روش تراکئوستومی هم به کار گرفته می شود.
با وجود ویروس کرونا ، دوره لوله گذاری بیش تر از قبل طول می کشد و چون این ویروس بسیار مسری است هر دو پروسه لوله گذاری و تراکیوستومی فرایند هایی جهت تولید ایروسل ( AGP ) به شمار می روند و طول مدت استفاده از لوله زیاد تر می شود.
طبق گزارشات تا ۳۰ روز و حتی بیش تر ممکن است ادامه یابد.
لوله گذاری قبل از تراکیوستومی باید انجام شود چون حضور لوله در نای قبل از تراکیستومی سبب بروز تغییرات سنسوری در سیستم تنفسی فوقانی و سیستم ریوی می شود.
با عبور لوله تنفسی از میان حنجره، تغییر سنسوری روی بافت های مخاطی تاثیر می گذارد. خوشبختانه قدرت سیستم تنفسی فوقانی بازیابی خواهد شد.
این تغییرات و سایر مسائل دیگر تاثیری منفی روی بلع می گذارند. یک تصمیم مهم برای بیمارانی که لوله گذاری یا تراکیوستومی انجام می دهند این است که آیا تغذیه از راه دهان را ادامه دهند یا خیر.
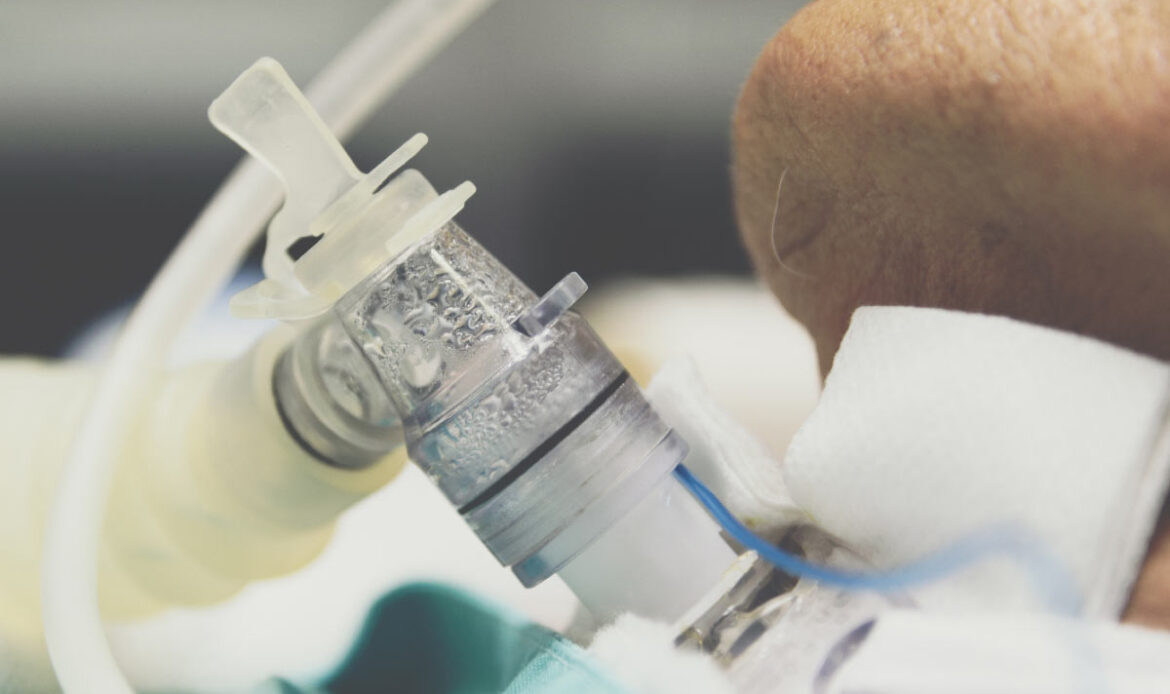
تراکیوستومی
مدیریت تراکیوستومی یا شکاف نای مکرراً مورد بحث قرار گرفته و با وجود کووید ۱۹ بحث های بیش تری هم به وجود آمده است.
تراکیوستومی پروسه ای است که نیازمند جراحی بوده و طی آن، لوله تراکیوستومی در مسیر تنفسی برای کمک به تنفس کار گذاشته می شود.
اغلب وقتی هوارسانی با ونتیلاتور نیاز شود، تراکیوستومی اجرا می شود تا این حمایت تنفسی مفید تر واقع شود.
تحقیقات نشان می دهند که تراکیوستومی ممکن است با لوله گذاری به مدت ۲۰ روز یا بیش تر همراه باشد.
کار گذاشتن لوله تراکیوستومی و دستگاه ونتیلاتور به همراه کاف، سبب قطع مسیر تنفسی فوقانی و تحتانی می شود.
عدم جریان هوا از درون مسیر تنفسی فوقانی اغلب منجر به تغییراتی چند گانه شده که روی گفتار و بلع تاثیر می گذارد.
تغییراتی مثل کاهش فشار زبانی، کاهش حس حلق، دهان و حنجره، کاهش رفلکس دهانی حلقی، کاهش حس بویایی و چشایی، ناتوانی در صدا سازی، کاهش توانایی بلع آب دهان که نیازمند ساکشن بیش تر است، افزایش ریسک آسپیراسیون و آتروفی عضلانی.
قطع ارتباط بین تنفس و بلع هم روی توانایی بلع در فرد تاثیر می گذارد. وزن لوله تراکیوستومی و کاف های بادی در برخی تحقیقات نشان داده اند که توانایی حرکتی مکانیزم هیولارنژل را کاهش می دهند.
این تغییرات و اهمیت تاثیر آن ها روی بلع این مطلب را بیان می کند که جمعیت بیماران کرونا باید با دقت ارزیابی و محاسبه شود و ارزیابی های ابزاری دقیقی هم باید انجام شوند تا علائم و نشانه های اختلال بلع مورد بررسی قرار گیرند.
مشکل اختلال بلع به علت وجود تراکیوستومی و لوله گذاری در بیماران بد حال بسیار زیاد است (۵۰ تا ۸۳ درصد).
تحقیقات نشان داده اند که میزان عفونت های تنفسی در بیماران دارای لوله تنفسی بسیار زیاد است (حدود ۱۰۰ درصد).
همان طور که ارزیابی بلع برای این بیماران صورت می گیرد، سوال هایی هم درباره موثر بودن تراکیوستومی برای بیماران کووید ۱۹ به وجود می آید.
به علت لوله گذاری طولانی مدت و تراکیوستومی، به احتمال بسیار زیاد اختلال بلع در این مبتلایان تبدیل به مشکل بزرگی شود.
تحقیقات نشان داده اند بازسازی دوباره مسیرهای تنفسی فوقانی توسط عملکرد های فیزیولوژیکی و بازیابی توانایی بلع و گفتار به وجود می آید.
هوا رسانی به مسیرهای تنفسی فوقانی از راه های مختلفی حاصل می شود.
بیشتر بخوانید: عفونت های مکرر تنفسی در بزرگسالان
هوارسانی از مسیرهای تنفسی فوقانی
وقتی لوله تراکیوستومی کار گذاشته می شود، اولین جایگذاری با استفاده از لوله تراکیوستومی انجام می شود. هدف اولیه کاف باد شده، سد کردن مسیر تنفسی برای ونتیلاتور مکانیکی است.
بنابراین جریان هوا دوباره به سمت داخل و خارج، از راه لوله تراکیوستومی هدایت می شود و از مسیرهای فوقانی تنفسی عبور نمی کند چون کاف باد شده است.
نه تنها کاف باد شده روی فیزیولوژی تاثیر می گذارد، بلکه ریسکی هم وجود دارد چرا که به دیواره خارجی نای فشار وارد شده و مری آسیب می بیند.
فشار روی نای که به علت باد شدن کاف است، روی حرکات حلق در طول بلع تاثیر منفی می گذارد. همچنین آسیب هایی روی دیواره ریه به وجود می آید مثل تراکیومالاسی، زخم داخلی، تنگی مجرا.
همچنین کاف باد شده جریان هوای بازدمی را در سیستم تنفس فوقانی سد کرده و منجر به از دست رفتن توانایی گفتار، سرفه، صاف کردن مداوم گلو و بی حسی حنجره می شود.
متاسفانه آسیب شناس گفتاری به علت وجود تراکیوستومی و کاف باد شده قادر نیست ارزیابی درستی از بلع بیمار داشته باشد.
مواجه شدن با ویروس کرونا
بیمار چه لوله داشته باشد و بعد لوله برداشته شود( بدون تراکیوستومی) و چه شرایط اش به تراکیوستومی منتهی شود، آسیب شناس گفتار در موقعیتی خاص برای فراهم کردن مداخلات اولیه و توانبخشی بیماران مبتلا به کووید ۱۹ قرار می گیرد.
بعد از برداشتن لوله، آسیب شناس گفتاری باید بیمار را جهت دیسفاژی مربوط به کنار گذاشتن لوله ارزیابی کند.
طبق تحقیقاتی مستند، این نوع از دیسفاژی حدود ۳ تا ۶۲ درصد از بیمارانی که از لوله استفاده کرده اند، مبتلا می کند.
هر چه طول مدت لوله گذاری بیش تر باشد، احتمال بروز این شکل از اختلال بلع هم افزایش می یابد. علایم اختلال بلع طبق تحقیقات برودسکی (۲۰۱۸) این ها هستند:
اشکال در حرف زدن ۷۶% ، بلع دردناک ۷۶% ، اختلال بعد ۴۹% ، تنگی نفس ۲۳ درصد و صدای بلند در ریه و حنجره ۷ درصد.
همچنین برودسکی درباره آسیب شناسی های مرتبط با ارزیابی های بعد از کنار گذاشتن لوله تحقیقی انجام داده که طبق آن آماس بافت، گوشت اضافه روی زخم، فلج تارهای صوتی، ترشحات مخاطی و تنگی مجرا همگی از عوارضی بودند که بیماران تجربه کردند.
برای آن دسته از بیمارانی که نمی توانند به شکلی موفقیت آمیز لوله برداری کنند و نیازمند تراکیوستومی اند، باید وضعیت کاف دوباره بررسی شود.
کاف در تراکیوستومی با ونتیلاتور مکانیکی باد می شود تا مسیر تنفسی جهت هوارسانی بهتر و موثرتر سد شود.
در بیماران کرونا یا کووید ۱۹ ، ترکیبی از لوله گذاری طولانی مدت و ملاحظات مربوط به تراکیوستومی وجود دارد.
در مواجهه با بیماران کرونا ، پیشنهاداتی جهت زیاد از حد باد کردن کاف شده است که این هم ریسک هایی برای آناتومی بدن دارد.
ارزیابی دقیق از پارامترهای صدایی، عملکرد بلع، عملکرد عصب های جمجمه و قدرت سرفه باید صورت گیرد.
برای ارزیابی دقیق صدا و سرفه باید کاف خالی شده و سوپاپ گفتاری در نظر گرفته شود.
تحقیقات نشان داده اند استفاده از سوپاپ گفتاری سبب بازگشت حس چشایی و بویایی و صدا شده و فشار حنجره ای و سرفه بهتر می شود.
یافته ها در مورد ایمنی و مزایای باد کردن و خالی کردن کاف در طول بلع ضد و نقیض است.
تحقیقات نشان داده اند استفاده از سوپاپ گفتاری یک طرفه سبب بهتر شدن بلع با افزایش برون گردی حنجرای شده و سرفه و صاف کردن گلو دوباره باز گشته و مسیر های تنفسی محافظت می شوند.
همچنین عدم استفاده، منجر به آتروفی عضلانی و ضعیف شدن در طول زمان خواهد شد.
بیماران کووید ۱۹ به علت تاخیر در مداخلات به دلیل لوله گذاری طولانی مدت و تراکیوستومی تاثیر می گیرد.
این زمان طولانی نباید زیاد ادامه دار باشد چون ممکن است مشکلات مهمی در گفتار و توانایی بلع به وجود بیاید.
وقتی بیمار از تراکیوستومی و ونتیلاتور استفاده می کند، آناتومی و فیزیولوژی بلع و مکانیزم های صداسازی به طرز چشمگیری تغییر می یابند.
ارزیابی اولیه استفاده از سوپاپ بدون چکه و یک طرفه – بسته، برای استفاده با ونتیلاتور یا با هواکش دایمی منجر به مداخله ای زودهنگام و به موقع می شود.
این مداخله زودهنگام و استفاده از PMV ( سوپاپ فشاری نظارتی ) نشان داده مزایایی جهت بازیابی فیزیولوژی مسیرهای فوقانی تنفس وجود دارد.
بازسازی و ترمیم مسیر هوایی، سبب ارزیابی گستردگی این مسیرها، عملکرد حنجره، مدیریت ترشحات و مهارت های ارتباطی می شود.
بیماران کرونا با چالش هایی روبرو می شوند که غیر طبیعی بوده و برای تنفس می جنگند. همچنین بیمارانی که به ونتیلاتور متصل هستند، اغلب فشار های فیزیولوژیکی مرتبط با ناتوانی شان در ارتباط با خانواده و پرستاران تجربه می کنند.
استفاده به موقع از PMV فرصت بازیابی توانایی گفتاری بلع و شرکت در درمان مستقیم را افزایش داده و اضطراب و مدت زمان استفاده از دستگاه کاهش می یابد.
بازیابی قدرت ارتباط، مزیت روانی مثبتی دارد و استرس، اضطراب، ترس و سایر تاثیرات منفی کاهش یافته و بیمار هر چه زودتر به سمت تغذیه از راه دهان می رود.
مواجه شدن با کرونا شامل مواجه شدن با سرویس های چند گانه به این بیماران برای بهبود آن ها می شود.
این بیماران لوله گذاری طولانیمدت، تراکیوستومی با کاف های باد کرده و جدا شدن از خانواده را تجربه می کنند.
این سه مورد سبب بروز مشکلاتی در بلند مدت هم در بلع و هم از نظر روانی می شوند. با دریافت مداخلات پزشکی برای بازیابی بلع، قدرت ارتباط و سلامت کلی روانی هم بهبود پیدا خواهد کرد.
با درنظر گرفتن تاثیر ویروس کرنا یا کووید ۱۹ ، لوله گذاری و تراکیوستومی در بلع ارزیابی های ابزاری ممکن است جزیی کلیدی برای بازگرداندن توانایی های دوباره بیمار و قدرت غذا خوردن او باشند.
برای دریافت نوبت مشاوره با دکتر فرشاد خسروی متخصص درمان اختلالات بلع و شروع درمان مشکل بلع و تغذیه بیمار با شماره ۰۲۱۸۸۰۷۳۱۳۶ تماس بگیرید.
شهرک غرب، بلوار فرحزادی، پانصد متر بالاتر از بلواردادمان، کوچه محتاج ، انتهای بن بست ، پلاک ۱
مطالب مرتبط
 غذا و انتقال ویروس کرونا در حال حاضر هیچ مدرکی دال بر سرایت و انتقال ویروس کرونا از طریق دست زدن به غذا و یا خوردن غذایی که به ویروس کرونا آلوده است وجود…
غذا و انتقال ویروس کرونا در حال حاضر هیچ مدرکی دال بر سرایت و انتقال ویروس کرونا از طریق دست زدن به غذا و یا خوردن غذایی که به ویروس کرونا آلوده است وجود… تاثیر مشکلات حرکتی و حسی روی تغذیه مشکلات حسی و حرکتی مختلفی روی توانایی غذا خوردن فرد و تغذیه او تاثیر می گذارند. در این مقاله سعی در توصیف برخی از این چالش ها داریم. مشکل…
تاثیر مشکلات حرکتی و حسی روی تغذیه مشکلات حسی و حرکتی مختلفی روی توانایی غذا خوردن فرد و تغذیه او تاثیر می گذارند. در این مقاله سعی در توصیف برخی از این چالش ها داریم. مشکل…
مطالب مرتبط
آخرین مقالات
علت التهاب مغزی + تشخیص و درمان
التهاب مغزی چیست التهاب مغز یا آنسفالیت عموماً به دلیل عفونت ویروسی ایجاد می شود. این بیماری که معمولاً به عنوان «تب مغزی» نیز…

